Неселективные бета адреноблокаторы. Список препаратов бета-адреноблокаторов и их применение. Фармакологические свойства некоторых бета-блокаторов
На протяжении более чем 20 лет бета-адреноблокаторы считаются одними из основных лекарственных средств в терапии заболеваний сердца. В научных исследованиях были получены убедительные данные, которые послужили основанием для внесения этой группы препаратов в современные рекомендации и протоколы по лечению кардиологических патологий.
Классифицируются блокаторы в зависимости от механизма действия, который основывается на влиянии определенного вида рецепторов. На сегодня выделено три группы:
- альфа-адреноблокаторы;
- бета-адреноблокаторы;
- альфа-бета-адреноблокаторы.
Альфа-адреноблокаторы
Препараты, действие которых направленно на блокирование альфа-адренорецепторов носят название альфа-адреноблокаторы. Основные клинические эффекты – расширение кровеносных сосудов и, вследствие этого, снижение общего периферического сосудистого сопротивления. А далее следует облегчение кровотока и снижение давления.
Кроме этого, они способны понижать уровень холестерина в крови и влиять на жировой обмен в организме.
Бета-адреноблокаторы
Существуют разные подтипы бета-адренорецепторов. В зависимости от этого бета-адреноблокаторы делятся на группы:
- Селективные, которые, в свою очередь, делятся на 2 вида: имеющие внутреннюю симпатомиметическую активность и не имеющие таковой;
- Неселективные – блокируют рецепторы как бета-1, так и бета-2;
Альфа-бета-адреноблокаторы
Представители этой группы препаратов уменьшают показатели систолы и диастолы и ЧСС. Одно из главных их преимуществ – отсутствие влияния на кровообращение почек и сопротивление периферических сосудов.
Механизм действия адреноблокаторов
Благодаря этому, кровь из левого желудочка при сокращении миокарда сразу попадает в самый большой сосуд организма – аорту. Этот момент важен при нарушении функционирования сердца. При приеме этих медпрепаратов комбинированного действия отсутствует негативное влияние на миокард и, как следствие, снижается смертность.
Общая характеристика ß-блокаторов
Блокаторы бета-адренорецепторов – большая группа препаратов, которые имеют свойства конкурентно (обратимо) и выборочно тормозить связывание катехоламинов с одноименными рецепторами. Данная группа лекарственных средств начала свое существование в 1963 году.
Тогда был синтезирован препарат Пропранолол, который находит широкое клиническое применение и сегодня. Его создателей наградили Нобелевской премией. С этого времени было синтезировано целый ряд препаратов с адреноблокирующими свойствами, которые имели сходное химическое строение, но отличались по некоторым признакам.

Свойства бета-блокаторов
За очень короткий срок бета-адреноблокаторы заняли ведущее место в лечении большинства сердечно-сосудистых заболеваний. Но если уйти в историю, то не так давно отношение к данным медпрепаратам было слегка скептическое. Прежде всего, это связано с заблуждением, что медикаменты способны снижать сократительную способность сердца, и бета-блокаторы крайне редко использовали при заболеваниях сердечной системы.
Однако на сегодня опровергнуто их негативное влияние на миокард и доказано, что при постоянном приеме адреноблокаторов клиническая картина кардинально меняется: повышается ударный объем сердца и его толерантность к физическим нагрузкам.
Механизм действия бета-адреноблокаторов достаточно прост: действующее вещество, проникая в кровь, вначале распознает, а потом захватывает молекулы адреналина и норадреналина. Это гормоны, синтезируемые в мозговом слое надпочечников. Что происходит дальше? Молекулярные сигналы от захваченных гормонов передаются на соответствующие клетки органов.
Выделяют 2 основных типа бета-адренорецепторов:
И те, и другие рецепторы присутствуют в органокомплексе центральной нервной системы. Также существует еще одна классификация адреноблокаторов в зависимости от их способности растворяться в воде или жирах:

Показания и ограничения
Область медицинской науки, в которой применяются бета-блокаторы, достаточно широка. Их используют в лечении многих сердечно-сосудистых и других заболеваний.
Наиболее частые показания к применению этих препаратов:

Споры на тему, когда можно применять препараты этой группы, а когда нет, продолжаются и сегодня. Перечень заболеваний, при которых употребление этих веществ не желательно, меняется, поскольку постоянно идут научные исследования и синтезируются новые медикаменты из группы бета-блокаторов.
Поэтому определена условная черта между абсолютными (когда ни в коем случае применять нельзя) и относительными (когда существует небольшой риск) показаниями к применению бета-блокаторов. Если в одних источниках определенные противопоказания считаются абсолютными, то в других – относительными.
 Согласно клиническим протоколам по лечению кардиологических пациентов, категорически нельзя применять блокаторы при:
Согласно клиническим протоколам по лечению кардиологических пациентов, категорически нельзя применять блокаторы при:
- выраженной брадикардии;
- атриовентрикулярной блокаде высокой степени;
- кардиогенном шоке;
- тяжелых поражениях периферических артерий;
- индивидуальной гиперчувствительности.
Относительно противопоказаны такие средства при инсулинозависимом сахарном диабете, депрессивных состояниях. При наличии этих патологий нужно взвесить все ожидаемые положительные и отрицательные эффекты перед применением.
Список препаратов
На сегодняшний день список препаратов очень большой. Каждый препарат, перечисленный ниже, имеет убедительную доказательную базу и активно используется в клинической практике.
К неселективным препаратам относятся:
- Лабеталол.
- Дилевалол.
- Бопиндолол.
- Пропранолол.
- Обзидан.

На основании вышеизложенного можно сделать выводы об успешности применения бета-адреноблокаторов для контроля работы сердца. Данная группа препаратов не уступает по своим свойствам и эффектам другим кардиологическим препаратам. Когда у больного имеется высокий риск сердечно-сосудистых нарушений при наличии другой сопутствующей патологии, то в этом случае роль бета-адреноблокаторов очень значима.
При выборе препарата для лечения предпочтение следует отдавать более современным представителям этого класса (представлены в статье), поскольку они позволяют обеспечить стойкое снижение артериального давления и коррекцию основного заболевания, не ухудшая самочувствия человека.
А.Я.Ивлева
Поликлиника №1 Медицинского центра Управления делами Президента РФ, Москва
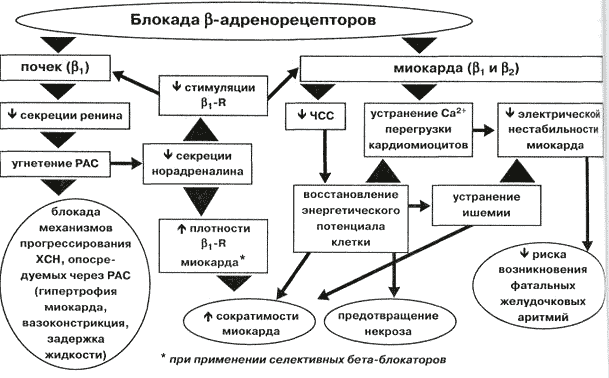
В первые в клиническую практику бета-адреноблокаторы были внедрены 40 лет назад в качестве антиаритмических средств и для лечения стенокардии. В настоящее время они являются наиболее эффективными средствами для вторичной профилактики после перенесенного острого инфаркт миокарда (ОИМ). Доказана их эффективность в качестве средств для первичной профилактики сердечно-сосудистых осложнений при лечении гипертонии. В 1988 г. создателям бета-адреноблокаторов была присуждена Нобелевская премия. Нобелевский комитет оценил значение препаратов этой группы для кардиологии как сопоставимое с дигиталисом. Интерес к клиническому изучению бета-адреноблокаторов оказался оправданным. Блокада бета-адренорецепторов стала терапевтической стратегией при ОИМ, направленной на снижение летальности и уменьшение зоны инфаркта. За последнее десятилетие было установлено, что бета-адреноблокаторы уменьшают летальность при хронической сердечной недостаточности (ХСН) и предупреждают кардиальные осложнения при внекардиальных хирургических операциях. В контролируемых клинических исследованиях была подтверждена высокая эффективность бета-адреноблокаторов в особых группах пациентов, в частности у страдающих сахарным диабетом и пожилых.
Однако последние широкомасштабные эпидемиологические исследования (IMPROVEMENT, EUROASPIRE II и Euro Heart Failure survey) показали, что бета-адреноблокаторы применяются реже, чем следовало бы в ситуациях, где они могли бы принести пользу , поэтому для внедрения в медицинскую практику современной стратегии превентивной медицины требуются усилия со стороны ведущих клиницистов и ученых для разъяснения фармакодинамических преимуществ отдельных представителей группы бета-адреноблокаторов и обоснования новых подходов к решению сложных клинических проблем с учетом различий в фармакологических свойствах препаратов.
Бета-адреноблокаторы являются конкурентными ингибиторами связывания медиатора симпатической нервной системы с бета-адренорецепторами. Норадреналин играет важнейшую роль в генезе гипертонии, инсулинорезистентности, сахарного диабета и атеросклероза. Уровень норадренали-на в крови повышается при стабильной и нестабильной стенокардии, ОИМ и в период ремоделирования сердца. При ХСН уровень норадреналина варьирует в широком диапазоне и повышается по мере нарастания функционального класса по NYHA. При патологическом повышении симпатической активности инициируется цепь прогрессирующих патофизиологических изменений, завершением которых является сердечно-сосудистая летальность. Повышенный симпатический тонус может провоцировать аритмии и внезапную смерть. В присутствии бета-адреноблокатора необходима более высокая концентрация агониста норадреналина для реакции специфического рецептора.
Для врача клинически наиболее доступным маркером повышенной симпатической активности является высокая частота сердечных сокращений (ЧСС) в покое [У]. В 20 больших эпидемиологических исследованиях с включением более 288 000 человек, завершившихся за последние 20 лет, получены данные о том, что частый ритм работы сердца является самостоятельным фактором риска сердечно-сосудистой летальности в популяции в целом и прогностическим маркером развития ИБС, гипертонии, сахарного диабета . Обобщенный анализ эпидемиологических наблюдений позволил установить, что в когорте с ЧСС в диапазоне 90-99 уд/мин частота летальности от осложнений ИБС и внезапной смерти выше в 3 раза по сравнению с группой популяции, имеющей ЧСС менее 60 уд/мин . Установлено, что высокий ритм сердечной деятельности достоверно чаще регистрируется при артериальной гипертонии (АГ) и ИБС. После перенесенного ОИМ ЧСС приобретает значение независимого прогностического критерия летальности как в раннем постинфарктном периоде, так и летальности за 6 мес после ОИМ. Многие эксперты считают оптимальной ЧСС до 80 уд/мин в покое и наличие тахикардии констатируют при ЧСС выше 85 уд/мин .
Исследования уровня норадреналина в крови, его обмена и тонуса симпатической нервной системы в норме и при патологических состояниях с использованием высоких экспериментальных технологий с применением радиоактивных веществ, микронейрографии, спектрального анализа позволили установить, что бета-адреноблокаторы устраняют многие токсические эффекты, характерные для кате-холаминов :
- перенасыщение цитозола кальцием и защищают миоциты от некроза,
- стимулирующее влияние на клеточный рост и апоптоз кардиомиоцитов,
- прогрессирование фиброза миокарда и гипертрофии миокарда левого желудочка (ГМЛЖ),
- повышенный автоматизм миоцитов и фибрилляторное действие,
- гипокалиемию и проаритмическое действие,
- повышенное потребление кислорода миокардом при гипертонии и ГМЛЖ,
- гиперренинемию,
- тахикардию.
Существует ошибочное мнение, что при правильном дозировании любой бета-адреноблокатор может быть эффективен при стенокардии, АГ и аритмии. Однако между препаратами этой группы имеются клинически важные фармакологические различия, такие как селективность по отношению к Бета-адренорецепторам, различия по липофильности, присутствию свойств частичного агониста бета-адренорецеп-торов, а также различия по фармакокинетическим свойствам, определяющим стабильность и продолжительность действия в клинических условиях. Фармакологические свойства бета-адреноблокаторов, представленные в табл. 1, могут иметь клиническое значение как при выборе препарата на начальном этапе применения, так и при переходе с одного бета-адреноблокатора на другой.
Сила связывания со специфическим рецептором, или прочность связи лекарственного средства с рецептором, определяет концентрацию медиатора норадреналина, которая требуется для преодоления конкурентной связи на уровне рецептора. Как следствие терапевтические дозы би-сопролола и карведилола ниже, чем у атенолола, метопро-лола и пропранолола, у которых связь с бета-адренорецепто-ром менее прочная.
Селективность блокаторов к Бета-адренорецепторам отражает способность препаратов в разной степени блокировать влияние адреномиметиков на специфические бета-адре-норецепторы в разных тканях. К селективным Бета-адреноб-локаторам относятся бисопролол, бетаксолол, небиволол, метопролол, атенолол, а также редко применяемые в настоящее время талинолол, окспренолол и ацебутолол. При использовании в низких дозах Бета-адреноблокаторы проявляют эффекты блокады адренорецепторов, которые относятся к подгруппе "Pj", поэтому их действие проявляется в отношении органов, в тканевых структурах которых представлены преимущественно Бета-адренорецепторы, в частности в миокарде, и мало влияют на бета 2 -адренорецепторы в бронхах и сосудах. Однако в более высоких дозах они блокируют также и бета-адренорецепторы. У некоторых пациентов даже селективные Бета-адреноблокаторы способны спровоцировать бронхоспазм, поэтому при бронхиальной астме применение бета-адреноблокаторов не рекомендовано. Коррекция тахикардии у пациентов с бронхиальной астмой, получающих бета-адреномиметики, является клинически одной из наиболее актуальных и одновременно трудно решаемых проблем, особенно при сопутствующей ишемической болезни сердца (ИБС), поэтому повышение селективности Бета-адреноблокаторов является особенно важным клинически свойством для этой группы пациентов. Имеются данные, что у метопролола сукцината CR/XL селективность к Бета-адренорецепторам выше, чем у атенолола. В кли-нико-экспериментальном исследовании он достоверно меньше влиял на объем форсированного выдоха у больных бронхиальной астмой, а при применении форматерола обеспечивал более полное восстановление бронхиальной проходимости, чем атенолол .
Таблица 1.
Клинически важные фармакологические свойства бета-адреноблокаторов
|
Препарат |
Сила связывания с бета-адренорецептором (пропранолол=1 ,0) |
Относительная селективность к бета-рецептору |
Внутренняя симпатомиметическая активность |
Мембрано-стабилизирующая активность |
|
Атенолол |
||||
|
Бетаксолол |
||||
|
Бисопролол |
||||
|
Буциндолол |
||||
|
Карведилол* |
||||
|
Лабетолол** |
||||
|
Метопролол |
||||
|
Небиволол |
Нет данных |
|||
|
Пенбутолол |
||||
|
Пиндолол |
||||
|
Пропранолол |
||||
|
Соталол**** |
||||
Примечание. Относительная селективность (по Wellstern и соавт., 1987, цит. по ); * - карведилол обладает дополнительно свойством бета-адреноблокатора; ** - лабетолол обладает дополнительно свойством а-адреноблокатора и внутренним свойством агониста бета-адрено-рецепторов; *** - соталол обладает дополнительными антиаритмическими свойствами
Селективность по отношению к Бета-адренорецепторам имеет важное клиническое значение не только при бронхообструктивных заболеваниях, но и при использовании у пациентов с АГ, при заболеваниях периферических сосудов, в частности при болезни Рейно и перемежающейся хромоте. При использовании селективных Бета-адреноблокаторов бета 2 -адренорецепторы, оставаясь активными, реагируют на эндогенные катехоламины и экзогенные адрено-миметики, что сопровождается вазодилатацией. В специальных клинических исследованиях установлено, что высокоселективные Бета-адреноблокаторы не повышают сопротивления сосудов предплечья, системы бедренной артерии, а также сосудов области каротид и не влияют на переносимость шаговой пробы при перемежающейся хромоте.
Метаболические эффекты бета-адреноблокаторов
При длительном (от 6 мес до 2 лет) применении неселективных бета-адреноблокаторов повышаются триглицериды в крови в широком диапазоне (от 5 до 2 5%) и снижается холестерин фракции липопротеинов высокой плотности (ХСЛПВП) в среднем на 13%. Влияние неселективных р-ад-реноблокаторов на липидный профиль связывают с инги-бированием липопротеинлипазы, так как бета-адренорецеп-торы, снижающие активность липопротеинлипазы, оказываются без контррегуляции со стороны бета 2 -адренорецепто-ров, являющихся их антагонистами в отношении этой ферментативной системы. При этом наблюдается замедление катаболизма липопротеинов очень низкой плотности (ЛПОНП) и триглицеридов. Количество ХСЛПВП уменьшается, поскольку эта фракция холестерина является продуктом катаболизма ЛПОНП. Убедительной информации о клиническом значении влияния неселективных бета-адреноб-локаторов на липидный профиль до сего времени не получено, несмотря на огромное количество наблюдений разной продолжительности, представленных в специальной литературе. Повышение триглицеридов и снижение ХСЛПВП не характерно для высокоселективных Бета-адре-ноблокаторов, более того, имеются данные, что метопро-лол замедляет процесс атерогенеза .
Влияние на обмен углеводов опосредуется через бета 2 -адренорецепторы, так как через эти рецепторы регулируются секреция инсулина и глюкагона, гликогенолиз в мускулатуре и синтез глюкозы в печени. Применение неселективных бета-адреноблокаторов при сахарном диабете типа 2 сопровождается повышением гипергликемии, а при переходе на селективные Бета-адреноблокаторы эта реакция устраняется полностью. В отличие от неселективных бета-адреноблокаторов селективные Бета-адреноблокаторы не удлиняют гипогликемию, индуцированную инсулином, так как гликогенолиз и секреция глюкагона опосредуются через бета 2 -адренорецепторы. В клиническом исследовании было установлено, что метопролол и бисопролол по влиянию на углеводный обмен при сахарном диабете типа 2 не отличаются от плацебо и коррекции гипогликемических средств не требуется . Тем не менее чувствительность к инсулину снижается при использовании всех бета-адреноблокаторов, причем под влиянием неселективных бета-адреноблокаторов более существенно.
Мембраностабилизирующая активность бета-адреноблокаторов обусловлена блокадой натриевых каналов. Она свойственна лишь некоторым бета-адреноблокаторам (в частности, имеется у пропранолола и некоторых других, не имеющих клинического значения в настоящее время). При применении терапевтических доз мембраностабилизиру-ющее действие бета-адреноблокаторов не имеет клинического значения. Оно проявляется нарушениями ритма при интоксикации вследствие передозировки.
Наличие свойств частичного агониста бета-адреноре-цепторов лишает препарат способности снижать ЧСС при тахикардии. По мере того как накапливались доказательства снижения летальности у пациентов, перенесших ОИМ, при терапии бета-адреноблокаторами, становилась все более достоверной корреляционная связь их эффективности с уменьшением тахикардии . Было установлено, что препараты со свойствами частичных агонистов бета-адреноре-цепторов (окспренолол, практолол, пиндолол) мало влияли на ЧСС и летальность в отличие от метопролола, тимолола, пропранолола и атенолола. В дальнейшем, в процессе исследования эффективности бета-адреноблокаторов при ХСН было установлено, что буциндолол, обладающий свойствами частичного агониста, не изменял ЧСС и не оказывал существенного влияния на летальность в отличие от метопролола, карведилола и бисопролола .
Вазодилатирующее действие присутствует лишь у некоторых бета-адреноблокаторов (карведилол, небиволол, лабетолол) и может иметь важное клиническое значение. Для лабеталола этот фармакодинамический эффект определил показания и ограничения для его применения. Однако клиническая значимость сосудорасширяющего действия других бета-адреноблокаторов (в частности, карведилола и неби-валола) пока не получила полной клинической оценки.
Таблица 2.
Фармакокинетические показатели наиболее часто применяемых бета-адреноблокаторов
Липофильность и гидрофильность бета-адреноблока-торов определяет их фармакокинетические характеристики и способность влиять на тонус вагуса. Водорастворимые бета-адреноблокаторы (атенолол, соталол и нодалол) из организма элиминируются преимущественно через почки и мало метаболизируются в печени. Умеренно липофильные (бисопролол, бетаксолол, тимолол) имеют смешанный путь элиминации и частично метаболизируются в печени. Высо-колипофильный пропранолол метаболизируется в печени более чем на 60%, метопролол подвергается метаболизму в печени на 95%. Фармакокинетические характеристики наиболее часто используемых бета-адреноблокаторов представлены в табл. 2. Специфические фармакокинетические свойства препаратов могут быть клинически важными. Так, у препаратов с очень быстрым метаболизмом в печени в системный кровоток попадает лишь небольшая часть всосавшегося в кишечнике препарата, поэтому при приеме внутрь дозы таких препаратов намного выше, чем применяемые парентерально внутривенно. У жирорастворимых бета-адре-ноблокаторов, таких как пропранолол, метопролол, тимолол и карведилол, существует генетически предопределенная вариабельность фармакокинетики, что требует более тщательного подбора терапевтической дозы.
Липофильность повышает проникновение бета-адренобло-катора через гематоэнцефалический барьер. Эксперимен-дально доказано, что при блокаде центральных Бета-адрено-рецепторов повышается тонус вагуса, и это имеет важное значение в механизме антифибрилляторного действия. Имеются клинические данные о том, что применение препаратов, обладающих липофильностью (клинически доказано для пропранолола, тимолола и метопролола) сопровождается более существенным снижением частоты внезапной смерти у пациентов высокого риска. Клиническое значение липофильности и способности препарата проникать через гематоэнцефалический барьер нельзя считать полностью установленным в отношении таких эффектов центрального действия, как сонливость, депрессии, галлюцинации, так как не доказано, что водорастворимые бета 1 ад-реноблокаторы, такие как атенолол, вызывают меньше подобных нежелательных эффектов.
Клинически важно, что:
- при нарушении функции печени, в частности вследствне сердечной недостаточности, а также при совместном применении с лекарственными средствами, конкурирующими в процессе метаболической биотрансформации в печени слипофилъными бета-адреноблокаторами, дозы или частоту приемов липофилъных fS-адреноблокаторов следует уменьшать.
- при серьезных нарушениях функции почек требуется снижение доз или коррекция частоты приема гидрофильных бета-адреноблокаторов.
Стабильность действия препарата, отсутствие выраженных колебаний концентрации в крови являются важной фармакокинетической характеристикой. Совершенствование лекарственной формы метопролола привело к созданию препарата с контролируемым медленным высвобождением. Метопролола сукцинат CR/XL обеспечивает стабильную концентрацию в крови на протяжении 24 ч без резких повышений содержания. При этом изменяются и фармакодинамические свойства метопролола: у метопролола CR/XL клинически установлено повышение селективности к Бета-адренорецепторам, поскольку при отсутствии пиковых колебаний концентрации менее чувствительные бета 2 -адренорецепторы остаются полностью интактными .
Клиническая ценность бета-адреноблокаторов при ОИМ
Самая частая причина летальных исходов при ОИМ - нарушения ритма. Однако риск остается повышенным, и в постинфарктном периоде большинство летальных исходов наступает внезапно. Впервые в рандомизированном клиническом исследовании MIAMI (1985 г.) было установлено, что применение бета-адреноблокатора метопролола при ОИМ снижает летальность. Метопролол вводили внутривенно на фоне ОИМ с последующим применением этого препарата внутрь. Тромболизис при этом не производили. Отмечено снижение летальности за 2 нед на 13% по сравнению с группой пациентов, получавших плацебо . Позднее в контролируемом исследовании TIMI П-В применяли метопролол внутривенно на фоне тромболизиса и добились снижения повторных инфарктов за первые 6 дней с 4,5 до 2,3% .
При применении бета-адреноблокаторов при ОИМ достоверно снижается частота угрожающих жизни желудочковых аритмий и фибрилляции желудочков, реже развивается синдром удлинения интервала Q-T, предшествующий фибрилляции. Как показали результаты рандомизированных клинических исследований - ВНАТ (пропранолол), Норвежское исследование (тимолол) и Гетеборгское исследование (метопролол) - применение бета-адреноблокатора позволяет снизить летальность от повторного ОИМ и частоту повторных нелетальных инфарктов миокарда (ИМ) за первые 2 нед в среднем на 20-25%.
На основании клинических наблюдений были разработаны рекомендации по внутривенному применению бета-адреноблокаторов в остром периоде ИМ в первые 24 ч. Метопролол, наиболее изученный клинически при ОИМ, рекомендуется использовать внутривенно по 5 мг за 2 мин с перерывом в 5 мин, всего 3 дозы. Затем препарат назначают внутрь по 50 мг каждые 6 ч в течение 2 сут, а в последующем - по 100 мг 2 раза в день. При отсутствии противопоказаний (ЧСС менее 50 уд/мин, САП менее 100 мм рт. ст., наличие блокады, отека легких, бронхоспазма или в случае, если пациент получал верапамил до развития ОИМ) лечение продолжают длительно.
Было установлено, что применение препаратов, обладающих липофильностью (доказано для тимолола, метопролола и пропранолола), сопровождается существенным снижением частоты внезапной смерти при ОИМ у пациентов высокого риска. В табл. 3 представлены данные контролируемых клинических исследований с оценкой клинической эффективности липофильных бета-адреноблокаторов при ИБС по снижению частоты внезапной смерти при ОИМ и в раннем постинфарктном периоде.
Клиническая ценность бета-адреноблокаторов в качестве средств для вторичной профилактики при ИБС
В постинфарктном периоде применение бета-адреноблокаторов обеспечивает достоверное, в среднем на 30%, снижение сердечно-сосудистой летальности в целом. По данным Гетеборгского исследования и метанализа, применение метопролола обеспечивает снижение летальности в постинфарктном периоде на 36-48% в зависимости от уровня риска . бета-адреноблокаторы являются единственной группой лекарственных средств для медикаментозной профилактики внезапной смерти у пациентов, перенесших ОИМ . Однако не все бета-адреноблокаторы одинаковы.
Таблица 3.
Контролируемые клинические исследования, в которых установлено снижение внезапной смерти при применении липофильных бета-адреноблокаторов при ОИМ
На рис. 1 представлены обобщенные данные по снижению летальности в постинфарктном периоде, зарегистрированные в рандомизированных клинических исследованиях при использовании бета-адреноблокаторов с группировкой в зависимости от наличия дополнительных фармакологических свойств .
Метанализ данных плацебо-контролируемых клинических исследований показал достоверное снижение летальности в среднем на 22% при длительном применении бета-адреноблокаторов у пациентов, ранее перенесших ОИМ, частоты реинфаркта на 27%, снижение частоты внезапной смерти, особенно в ранние утренние часы, в среднем на 30% . Летальность после перенесенного ОИМ у пациентов, получавших метопролол в Гетеборгском исследовании, у которых имелись симптомы сердечной недостаточности, снизилась на 50% по сравнению с группой, получавших плацебо .
Клиническая эффективность бета-адреноблокаторов была установлена как после трансмурального ИМ, так и у лиц, перенесших ОИМ без Q на ЭКГ Особенно высока эффективность у пациентов из группы высокого риска: курящих, лиц пожилого возраста, при ХСН, сахарном диабете.
Различия антифибрилляторных свойств бета-адреноблокаторов более убедительны при сравнительной оценке результатов клинических исследований с использованием липофильных и гидрофильных препаратов, в частности результатов, зарегистрированных при применении водорастворимого соталола . Клинические данные свидетельствуют о том, что липофильность является важным свойством препарата, которое по крайней мере отчасти объясняет клиническую ценность бета-адреноблокаторов в профилактике внезапной аритмической смерти при ОИМ и в постинфарктный период, так как их ваготропное антифибрилля-торное действие имеет центральное происхождение .
При длительном применении липофильных бета-адреноблокаторов особенно важным свойством представляется ослабление стресс-индуцированного подавления тонуса вагу-са и усиление ваготропного влияния на сердце. Превентивное кардиопротективное действие, в частности снижение внезапной смерти в отдаленном постинфарктном периоде, в значительной мере обусловлено этим эффектом бета-адреноблокаторов. В табл. 4 представлены данные о липофиль-ности и кардиопротективных свойствах, установленных в контролируемых клинических исследованиях при ИБС.
Эффективность бета-адреноблокаторов при ИБС объясняется как их антифибрилляторным, антиаритмическим, так и антиишемическим действиями. бета-адреноблокаторы оказывают благоприятное воздействие на многие механизмы развития ишемии миокарда. Полагают также, что бета-адреноблокаторы способны уменьшать вероятность разрыва атероматозных образований с последующим тромбозом.
В клинической практике врачу следует ориентироваться на изменение ЧСС при терапии бета-адреноблокаторами, клиническая ценность которых в значительной мере обусловлена их способностью уменьшать ЧСС при тахикардии . В современных международных экспертных рекомендациях по лечению ИБС с применением бета-адреноблокаторов целевой ЧСС является от 55 до 60 уд/мин, а в соответствии с рекомендациями Американской ассоциации сердца в тяжелых случаях ЧСС можно снизить до 50 уд/мин и менее.
В работе Hjalmarson и соавт. представлены результаты изучения прогностического значения ЧСС у 1807 пациентов, поступивших с ОИМ. В анализ включили как пациентов с развившейся впоследствии ХСН, так и без нарушения гемодинамики. Оценивали летальность за период со второго дня госпитализации до 1 года. Было установлено, что частый ритм работы сердца прогностически неблагоприятен . При этом были зарегистрированы следующие показатели смертности в течение года в зависимости от ЧСС при поступлении:
- при ЧСС 50-60 уд/мин - 15%;
- при ЧСС выше 90 уд/мин - 41%;
- при ЧСС выше 100 уд/мин - 48%.
В широкомасштабном исследовании GISSI-2 с контингентом пациентов 8915 за период наблюдения в течение 6 мес было зарегистрировано 0,8% смертей в группе с ЧСС менее 60 уд/мин в период тромболизиса и 14% в группе с ЧСС выше 100 уд/мин . Результаты исследования GISSI-2 подтверждают наблюдения 80-х годов XX в. о прогностическом значении ЧСС при ОИМ, лечение которого производилось без тромболизиса. Координаторы проекта предложили включить в клиническую характеристику в качестве прогностического критерия ЧСС и считать бета-адреноблока-торы препаратами первого выбора для превентивной терапии пациентов с ИБС и высокой ЧСС.
На рис. 2 представлена зависимость частоты развития повторного ИМ при применении бета-адреноблокаторов с разными фармакологическими свойствами для вторичной профилактики осложнений ИБС, по данным рандомизированных контролируемых исследований .
Клиническая ценность бета-адреноблокаторов при лечении гипертонии
В ряде широкомасштабных рандомизированных клинических исследований (SHEP Cooperative Research Group, 1991; MRC Working Party, 1992; IPPPSH, 1987; HAPPHY, 1987; MAPHY,1988; STOP Hypertension, 1991) было установлено, что применение бета-адреноблокаторов в качестве антигипер-тензивных средств сопровождается снижением частоты сердечно-сосудистой летальности как у молодых, так и у пациентов старших возрастных групп. В международных экспертных рекомендациях бета-адреноблокаторы отнесены к препаратам первой линии для лечения АГ .
Выявлены этнические различия в эффективности бета-адреноблокаторов как антигипертензивных средств. В целом они более эффективно корригируют АД у молодых пациентов белой расы и при высокой ЧСС.
Рис. 1.
Уменьшение летальности при использовании бета-адреноблокаторов после инфаркта миокарда в зависимости от дополнительных фармакологических свойств.
Таблица 4.
Липофильность и кардиопротективное действие бета-адреноблокаторов по снижению летальности при длительном применении с целью вторичной профилактики кардиальных осложнений при ИБС
Рис. 2.
Зависимость между уменьшением ЧСС при применении разных бета-адреноблокаторов и частотой реин-фаркта (по данным рандомизированных клинических исследований: Pooling Project ).
Результаты многоцентрового рандомизированного сравнительного исследования MAPHY, которое было посвящено изучению первичной профилактики атеросклеротических осложнений при лечении гипертонии метопрололом и тиазидным мочегонным у 3234 пациентов в среднем на протяжении 4,2 лет, доказали преимущество терапии селективным бета-адреноблокатором метопрололом. Общая летальность и от коронарных осложнений была достоверно ниже в группе получавших метопролол. Не связанная с сердечнососудистыми заболеваниями летальность была одинаковой в группах метопролола и мочегонного. Кроме того, в группе пациентов, получавших в качестве основного гипотензивного средства липофильный метопролол, была достоверно на 30% ниже частота внезапной смерти, чем в группе, получавших мочегонное .
В аналогичном сопоставительном исследовании НАРPHY большинство пациентов в качестве гипотензивного средства получали селективный гидрофильный Бета-адреноблокатор атенолол и при этом существенного преимущества бета-адреноблокаторов или мочегонных не было установлено. Тем не менее при раздельном анализе и в этом исследовании в подгруппе получавших метопролол его эффективность в профилактике сердечно-сосудистых осложнений, как летальных так и нелетальных, была достоверно выше, чем в группе получавших мочегонные .
В табл. 5 представлена эффективность бета-адреноблокаторов, получивших документированную оценку в контролируемых клинических исследованиях при использовании для первичной профилактики сердечно-сосудистых осложнений при лечении гипертонии.
До сего времени нет полного понимания механизма антигипертензивного действия препаратов группы бета-адреноблокаторов. Однако практически важны наблюдения о том, что средний показатель ЧСС в популяции лиц с АГ выше, чем у нормотензивной популяции. Сравнение 129 588 нормотензивных лиц и с АГ в рамках Фрамингемско-го исследования позволило установить, что не только средний показатель ЧСС в группе с АГ выше, но и летальность при последующем наблюдении возрастает по мере повышения ЧСС . Такая закономерность наблюдается не только у молодых пациентов (18-30 лет), но и в средней возрастной группе до 60 лет, а также у пациентов старше 60 лет . Повышение симпатического тонуса и снижение парасимпатического регистрируется в среднему 30% пациентов с АГ и, как правило, в ассоциации с метаболическим синдромом, гиперлипидемией и гиперинсулинемией , и для таких пациентов применение бета-адреноблока-торов можно отнести к патогенетической терапии.
Гипертония сама по себе является лишь слабым предиктором риска развития ИБС для конкретного пациента, но связь с уровнем АД особенно с уровнем систолического АД независима от наличия других факторов риска . Зависимость между уровнем АД и риском ИБС носит линейный характер. Более того, у пациентов, у которых снижение АД в ночной период происходит менее чем на 10% (non-dippers) риск ИБС повышается в 3 раза . Среди многочисленных факторов риска развития ИБС гипертония приобретает главную роль вследствие ее распространенности, а также вследствие общности патогенетических механизмов сердечно-сосудистых осложнений при гипертонии и ИБС. Многие факторы риска, такие как дислипидемия, ин-сулинорезистентность, сахарный диабет, ожирение, малоподвижный образ жизни, некоторые генетические факторы, имеют значение как в развитии ИБС, так и АГ . В целом у пациентов с АГ число факторов риска развития ИБС выше, чем при нормальном АД. Среди 15% общей популяции взрослого населения с АГ ИБС является самой частой причиной смерти и инвалидизации. Повышение симпатической активности при гипертонии способствует развитию ГМЛЖ и сосудистой стенки, стабилизации высокого уровня АД и снижения коронарного резерва с повышением склонности к коронароспазму Среди пациентов с ИБС частота гипертонии составляет 25% и повышение пульсового давления является высоко агрессивным фактором риска коронарной смерти .
Снижение АД при гипертонии не устраняет полностью повышеного риска летальности от ИБС у пациентов с АГ. Метанализ по результатам лечения в течение 5 лет 37 000 пациентов с умеренной гипертонией, не страдающих ИБС, показал, что при коррекции АД коронарная летальность и нелетальные осложнения ИБС уменьшаются лишь на 14% . В метанализе с включением данных по лечению гипертонии у лиц старше 60 лет было установлено снижение частоты коронарных осложнений на 19% .
Лечение АГ у пациентов с ИБС должно быть более агрессивным и более индивидуализированным, чем в ее отсутствие. Единственной группой лекарственных средств, для которых доказано кардиопротективное действие при ИБС в случае применения для вторичной профилактики коронарных осложнений, являются бета-адреноблокаторы независимо от наличия у пациентов сопутствующей гипертонии .
Прогностическими критериями высокой эффективности бета-адреноблокаторов при ИБС являются высокая ЧСС до применения препарата и низкая вариабельность ритма. Как правило, в таких случаях наблюдается также низкая толерантность к физическим нагрузкам. Несмотря на благоприятные изменения перфузии миокарда вследствие уменьшения тахикардии под влиянием бета-адреноблокаторов при ИБС и гипертонии, у тяжелых пациентов с сопутствующей гипертонией и ГМЛЖ уменьшение сократимости миокарда может быть наиболее важным элементом в механизме их антиангинального действия .
Среди антигипертензивных средств уменьшение ишемии миокарда - свойство, присущее только бета-адреноблока-торам, поэтому их клиническая ценность при лечении гипертонии не сводится к способности корригировать АД, поскольку многие пациенты с АГ являются и пациентами с ИБС либо с высоким риском ее развития. Применение бета-адреноблокаторов - это наиболее обоснованный выбор фармакотерапии для снижения коронарного риска при гипертонии у пациентов с симпатической гиперактивностью .
Клиническая ценность метопролола полностью доказана (уровень А) в качестве средства для первичной профилактики сердечно-сосудистых осложнений при АГ, документировано его антиаритмическое действие и снижение частоты внезапной смерти при АГ и ИБС (Гетеборгское исследование; Норвежское исследование; MAPHY; MRC; IPPPSH; ВНАТ).
К препаратам для лечения АГ в настоящее время предъявляется требование стабильности гипотензивного эффекта при однократном приеме в течение суток Фармакологические свойства липофильного селективного Бета-адренобло-катора метопролола сукцината (CR/XL) в новой лекарстве-ной форме с суточным гипотензивным эффектом полностью соответствуют этим требованиям. Лекарственная форма метопролола сукцината (CR/XL) представляет собой таблетку, разработанную на основе высоких фармацевтических технологий, содержащую несколько сотен капсул метопролола сукцината. После попадания в желудок каждая
Таблица 5.
Кардиопротективное действие бета-адреноблокаторов при длительном применении с целью профилактики сердечно-сосудистых осложнений при АГ
капсула под воздействием желудочного содержимого распадается в заданном для нее режиме для проникновения через слизистую оболочку желудка и работает как самостоятельная система доставки препарата в кровоток. Процесс всасывания происходит в течение 20 ч и не зависит от рН в желудке, его моторики и других факторов .
Клиническая ценность бета-адреноблокаторов в качестве антиаритмических средств
Бета-адреноблокаторы являются средствами выбора для лечения наджелудочковых и желудочковых нарушений ритма, так как не имеют проаритмического действия, характерного для большинства специфических антиаритмических препаратов.
Суправентрикулярные аритмии при гиперкинетических состояниях, такие как синусовая тахикардия при возбуждении, тиреотоксикозе, стенозе митрального клапана, эктопические предсердные тахикардии и пароксизмаль-ные Суправентрикулярные тахикардии, нередко спровоцированные эмоциональным или физическим напряжением, устраняются бета-адреноблокаторами. При недавно развившихся предсердных фибрилляциях и трепетании бета-адре-ноблокаторы могут восстанавливать синусный ритм или замедлять ЧСС без восстановления синусного ритма вследствие повышения рефрактерного периода AV-узла. бета-адре-ноблокаторы эффективно контролируют ЧСС у больных с постоянной формой мерцательной аритмии. В плацебо-контролируемом исследовании METAFER было доказано, что метопролол CR/XL эффективно стабилизирует ритм после кардиоверсии у пациентов с мерцательной аритмией . Эффективность бета-адреноблокаторов не уступает эффективности сердечных гликозидов при мерцательной аритмии, кроме того, сердечные гликозиды и бета-адренобло-каторы могут применяться в комбинации. При нарушениях ритма, возникающих вследствие применения сердечных гликозидов, бета-адреноблокаторы являются средствами выбора.
Желудочковые аритмии, такие как желудочковые экс-трасистолии, а также пароксизмы желудочковой тахикардии, развивающиеся при ИБС, физических нагрузках, при эмоциональном напряжении, обычно устраняются бета-адре-ноблокаторами. Разумеется, при фибрилляции желудочков требуется кардиоверсия, но при рецидивирующих желудочковых фибрилляциях, спровоцированных физическим напряжением или эмоциональным стрессом, особенно у детей, эффективны бета-адреноблокаторы. Постинфарктные желудочковые аритмии также поддаются терапии бета-адре-ноблокаторами. Желудочковые аритмии при пролапсе митрального клапана и синдроме удлиненного интервала Q-T эффективно устраняются пропранололом.
Нарушения ритма при хирургических операциях и в постоперационном периоде обычно носят транзитор-ный характер, но если они продолжительны, эффективно применение бета-адреноблокаторов. Кроме того, бета-адреноблокаторы рекомендуют для профилактики таких аритмий.
Клиническая ценность бета-адреноблокаторов при ХСН
Новые рекомендации Европейского общества кардиологов по диагностике и лечению ХСН и Американской ассоциации сердца опубликованы в 2001 г. . Принципы рационального лечения сердечной недостаточности обобщены ведущими кардиологами в нашей стране . Они разработаны с учетом данных, полученных по методологии медицины, основанной на доказательствах, и в них впервые подчеркивается важная роль бета-адреноблокаторов в комбинированной фармакотерапии для лечения всех пациентов с легкой, умеренной и тяжелой сердечной недостаточностью со сниженной фракцией выброса. Длительное лечение бета-адреноблокаторами также рекомендуется при систолической дисфункции левого желудочка после перенесенного ОИМ независимо от наличия или отсутствия клинических проявлений ХСН. Официально рекомендованными препаратами для лечения ХСН являются бисопролол, метопролол в медленно высвобождающейся лекарственной форме CR/XL и карведилол. Все три бета-адреноблокатора (метопролол CR/XL, бисопролол и карведилол) обнаружили способность снижать риск летальности при ХСН независимо от причин смерти в среднем на 32-34% .
У пациентов, включенных в исследование MERIT-HE, получавших метопролол в лекарственной форме с медленным высвобождением летальность от сердечно-сосудистых причин снизилась на 38%, частота внезапной смерти уменьшилась на 41% и летальность от нарастающей ХСН снизилась на 49%. Все эти данные были высоко достоверными. Переносимость метопролола в медленно высвобождающей лекарственной форме была очень хорошей. Отмена препарата произошла у 13,9%, а в группе плацебо - у 15,3% пациентов. В связи с побочными явлениями прекратили прием метопролола CR/XL 9,8% пациентов, 11,7% прекратили прием плацебо. Отмена в связи с ухудшением ХСН была произведена у 3,2% в группе, получавших метопролол пролонгированного действия, и у 4,2%, получавших плацебо.
Эффективность метопролола CR/XL при ХСН была подтверждена у пациентов моложе 69,4 лет (возраст в подгруппе в среднем 59 лет) и у пациентов старше 69,4 лет (в среднем возраст в старшей подгруппе соответствовал 74 годам). Эффективность метопролола CR/XL была продемонстрирована также при ХСН с сопутствующим сахарным диабетом.
В 2003 г были опубликованы данные исследования СО-МЕТ с включением 3029 пациентов с ХСН для сравнения карведилола (целевая доза 25 мг 2 раза вдень) и метопролола тартрата в лекарственной форме с быстрым высвобождением и в низкой дозе (50 мг 2 раза в день), не соответствующей необходимому режиму терапии для обеспечения достаточной и стабильной концентрации препарата на протяжение суток Исследование, как и следовало ожидать при таких обстоятельствах, показало превосходство карведилола. Однако его результаты не представляют клинической ценности, так как в исследовании MERIT-HE была доказана эффективность по снижению летальности при ХСН метопролола сукцината в медленно высвобождающей лекарственной форме для однократного в течение суток приема в дозе в среднем 159 мг/сут (при целевой дозе 200 мг/сут).
Заключение
Задача настоящего обзора - подчеркнуть важность тщательного физикального обследования пациента и оценки его состояния при выборе тактики фармакотерапии. Для применения бета-адреноблокаторов следует делать акцент на выявление гиперсимпатикотонии, часто сопутствующей наиболее распространенным сердечно-сосудистым заболеваниям. В настоящее время недостаточно данных, чтобы валидировать показатель ЧСС в качестве первичной цели для фармакологической коррекции при ИБС, АГ и ХСН. Однако гипотеза о важности снижения ЧСС при лечении АГ и ИБС научно обоснована уже в настоящее время. Применение бета-адреноблокаторов позволяет сбалансировать повышенное потребление энергии при тахикардии, сопутствующей гиперсимпатикотонии, скорригировать патологическое ремоделирование сердечно-сосудистой системы, отдалить или замедлить прогрессирование функциональной несостоятельности миокарда вследствие нарушения функции самих бета-адренорецепторов (down-regulation) и снижения реакции на катехоламины с прогрессирующим уменьшением сократительной функции кардиомиоцитов. За последние годы было также установлено, что самостоятельным прогностическим фактором риска, особенно у больных, перенесших ОИМ с показателями сниженной сократимости левого желудочка, является сниженная вариабельность сердечного ритма. Полагают, что инициирующим фактором развития желудочковой тахикардии у данной категории больных служит нарушение баланса симпатической и парасимпатической регуляции сердца. Применение бета-адреноблокатора метопролола у больных ИБС приводит к повышению вариабельности ритма преимущественно за счет увеличения влияния парасимпатической нервной системы .
Причинами излишней настороженности в назначении бета-адреноблокаторов чаще являются сопутствующие заболевания (в частности, дисфункция левого желудочка, сахарный диабет, преклонный возраст). Однако установлено, что максимальная эффективность селективного Бета-адренобло-катора метопролола CR/XL была зарегистрирована именно в этих группах пациентов.
Литература
1. EUROASP1REII Study Group Lifestyle and risk factor management anduse of dnig therapies in coronary patients from 15 countries. Eur HeartJ 2001; 22: 554-72.
2. Mapeee BJO. Журн. серд. недоспшт. 2002; 4 (1): 28-30.
3. Task Force of the European Society of Cardiology and the North American Sod - ety of Pacing and Electrophysiology. Circulation 1996; 93: 1043-65. 4.KannelW,KannelC,PaffenbargerR, CupplesA. Am HeartJ 1987; 113: 1489-94.
5. Singh BN.J Cardiovascular Pharmacol Therapeutics 2 001; 6 (4): 313 -31.
6. Habib GB. CardiovascularMed 2001; 6: 25-31.
7. CndckshankJM, Prichard BNC. Beta-blockers in clinical practice. 2nd edition. Edinburgh: Churchill-Livingstone. 1994;p. 1-1204.
8. Lofdahl C-G, DaholfC, Westergren G et aL EurJ Clin Pharmacol 1988; 33 (SllppL): S25-32.
9. Kaplan JR, Manusk SB, Adams MR, Clarkson ТВ. Eur HeartJ 1987; 8: 928-44.
1 O.Jonas M, Reicher-Reiss H, Boyko Vetal.Fv} Cardiol 1996; 77: 12 73-7.
U.KjekshusJ.AmJ Cardiol 1986; 57:43F-49F.
12. ReiterMJ, ReiffelJAAmJ Cardiol 1998; 82 (4A):91-9-
13- Head A, Kendall MJ, Maxwell S. Clin Cardiol 1995; 18: 335-40.
14- Lucker P.J Clin Pharmacol 1990; 30 (siippl.): 17-24-
15- The MIAMI Trial Research Group. 1985. Metoprolol in acute myocardial infarction (MIAMI). A randomised placebo controlled international trial. Eur HeartJ 1985; 6: 199-226.
16. RobertsR, Rogers WJ, MuellerHS et al. Circulation 1991; 83: 422-37.
17. Norwegian Study Group. Timolol-induced reduction in mortality and rein - farction in patients surviving acute myocardial infarction. NEnglJ Med 1981; 304: 801-7.
18. Beta-blockers Heart Attack Trial Research Group.A randomized trial of pro -pranolol in patients with acute myocardial infarction: mortality resuUs.JAMA 1982; 247: 1707-13. 19- Olsson G, WikstrandJ, Warnoldl et al. Eur HeartJ 1992; 13: 28-32.
20. Kennedy HL, Brooks MM, Barker AH etalAmJ Cardiol 1997; 80: 29J-34J.
21. Kendall MJ, Lynch KP, HjalmarsonA, Kjekshus J.Ann Intern Med 1995; 123: 358-67.
22. Frishman WH. Postinfarction survival: Role of beta-adrenergic blocade, in Fuster V (ed): Atherosclerosis and Coronary Artery Disease. Philadelphia, Lip - pencott, 1996; 1205-14-
23. YusufS, WittesJ, Friedman L.J Am Med Ass 1988; 260: 2088-93. 24.Julian DG, Prescott RJJackson FS. Lancet 1982; i: 1142-7.
25. KjekshusJ. AmJ Cardiol 1986; 57: 43F-49F.
26. Soriano JB, Hoes AW, Meems L Prog Cardiovasc Dis 199 7; XXXIX: 445-56. 27.AbladB,Bniro T, BjorkmanJA etalJAm Coll Cardiol 1991; 17 (Suppl): 165.
28. HjalmarsonA, ElmfeldtD, HerlitzJ et al. Lancet 1981; ii: 823-7.
29. HjalmarsonA, Gupin E, Kjekshus J etal.AmJ Cardiol 1990; 65: 547-53.
30. Zuanetti G, MantiniL, Hemandesz-Bemal F et al. Eur HeartJ 1998; 19 (Suppl): F19-F26.
31. Beta-Blocker Pooling Project Research Group (BBPP). Subgroup findings from randomised trials in post infarction patients. Eur HeartJ 1989; 9: 8-16. 32.2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension.} Hypertension 2003; 21: 1011-53.
33.HolmeI, Olsson G, TuomilehtoJ et alJAMA 1989; 262: 3272-3.
34. Wtthelmsen L, BerghmdG, ElmfeldtDetalJHypertension 1907; 5: 561-72.
35- The IPPPSH Collaborative Group. Cardiovascular risk and risk factors in a randomised trial of treatment based on the beta blocker oxprenololj Hyperten - sion 1985; 3:379-92.
36. Medical Research Council Working Party trial of treatment of hypertension in older adults:principal results. BMJ 1992; 304:405-12.
37- Веленков ЮН., Mapeee ВЮ. Принципы рационального лечения сердеч - ной недостаточности M: Media Medica. 2000; С. 149-55-
38. WikstrandJ, Warnoldl, Olsson G et al.JAMA 1988; 259: 1976-82.
39. Gillman M, Kannel W, BelangerA, D"Agostino R.Am HeartJ1993; 125: 1148-54.
40.Julius S. Eur HeartJ 1998; 19 (suppLF): F14-F18. 41. Kaplan NM.J Hypertension 1995; 13 (suppl.2): S1-S5. 42.McInnesGT.JHypertens 1995; 13 (suppl.2):S49-S56.
43. Kannel WB.J Am Med Ass 1996;275: 1571-6.
44. Franklin SS, Khan SA, Wong ND, Larson MG. Circulation 1999; 100: 354-460.
45. Verdecchia P, Porcellatti C, Schilatti С et al. Hypertension 1994; 24:967-78.
46. Collins R, McMahon S. Br Med Bull 1994; 50:272 -98.
47. Collins R, Peto R, McMahon S et al. Lancet 1990; 335: 82 7-38.
48. McMahon S, RodgersA Clin Exp Hypertens 1993; 15: 967-78.
49. First international study of infarct survival collaborative group. Lancet 1986; 2: 57-66.
50. The beta-blocker pooling project research group. Eur HeartJ 1988; 9: 8-16.
51. Patatini P, Casiglia E, Julius S, Pesina AC. Arch Int Med 1999; 159: 585 -92.
52. Kueblkamp V, Schirdewan A, Stangl К et al. Circulation 1998; 98 Suppl. I: 1-663.
53.Remme WJ, Swedberg K. Eur HeartJ 2001; 22: 1527-260.
54. HuntSA.ACC/AHA Guidelines for the Evaluation and Management ofChron - ic Heart Failure in the Adult: Executive Summary. Circulation 2001; 104: 2996-3007.
55.Andersson B, AbergJ.J Am Сой Cardiol 1999; 33: 183A-184A.
56. BouzamondoA, HulotJS, Sanchez P et al. Eur J Heart failure 2003; 5: 281-9.
57. Keeley EC, Page RL, Lange RA et al.AmJ Cardiol 1996; 77: 557-60.
Индекс лекарственных препаратов
Метопролола сукцинат: БЕТАЛОК ЗОК (АстраЗенека)
Б ета-блокаторы - это группа фармацевтических средств с выраженной способностью угнетать влияние адреналина на особые рецепторы, которые по мере возбуждения вызывают стеноз (сужение) сосудов, ускорение сердечной деятельности, рост артериального давления косвенным путем. Также именуются B-блокаторами, бета-адреноблокаторами.
Медикаменты данной группы опасны при неправильном использовании, провоцируют массу побочных эффектов, в том числе создают риск преждевременной смерти от сердечной недостаточности, внезапной остановки работы мышечного органа (асистолии).
Неграмотное сочетание с препаратами других фармацевтических групп (блокаторами кальциевых, калиевых каналов и прочими) только увеличивают вероятность негативного исхода.
По этой причине назначение лечения проводится исключительно врачом-кардиологом после полной диагностики и выяснения текущего положения вещей.
Выделяют несколько ключевых эффектов, которые играют основную роль и обуславливают результативность применения бета-блокаторов.
Увеличение частоты сокращений сердца - биохимический процесс. В некотором роде он провоцируется воздействием на особые рецепторы, расположенные в сердечной мышце, гормонов коры надпочечников, основной из которых - адреналин.
Обычно именно он становится виновником синусовых тахикардий и прочих форм наджелудочковых, так называемых «неопасных» (говоря условно) аритмий.
Механизм действия Б-блокатора любого поколения способствует подавлению этого процесса на биохимическом уровне, благодаря чем повышения тонуса сосудов не происходит, частота сердечных сокращений падает, двигается в рамки нормы, артериальное давление выравнивается (что может быть и опасно, например, для людей с адекватными показателями АД, так называемых нормотоников).
Общие положительные эффекты, которые и обуславливают широкое применение бета-блокаторов можно представить таким списком:
- Расширение сосудов. Благодаря чему происходит облегчение кровотока, нормализуется скорость, падает сопротивление стенок артерий. Косвенно это и помогает снизить давление у пациентов.
- Снижение частоты сердечных сокращений. Антиаритмический эффект также присутствует. В большей мере он виден на примере использования у лиц с тахикардией наджелудочкового типа.
- Гипогликемический превентивный эффект. То есть препараты группы бета-блокаторов не корректируют концентрацию сахара в крови, но предотвращают развитие такого состояния.
- Снижение артериального давления. До приемлемых цифр. Этот эффект далеко не всегда желателен, потому средства применяются с большой осторожностью у пациентов с пониженным АД или же вовсе не назначаются.
Есть и один нежелательный эффект, который присутствует всегда, независимо от типа медикамента. Это сужение просвета бронхов. Особенно опасно такое влияние для пациентов с заболеваниями дыхательной системы.
Классификация
Типизировать препараты можно по группе оснований. Многие способы не имеют никакого значения для простых пациентов и понятны скорее практикам и фармацевтам, основаны на фармакокинетике и особенностях влияния на организм.
Основной метод классификации наименований - по превалирующему потенциалу воздействия на сердечнососудистую и иные системы. Соответственно выделяют три группы.
Кардионеселективные бета-2 адреноблокаторы (1 поколение)
Имеют самую широкую сферу применения, однако и на количестве противопоказаний и опасных побочных эффектов подобное сказывается весьма существенно.
Типичная черта неселективных препаратов заключается в возможности одновременно воздействовать на оба вида адренорецепторов: бета-1 и бета-2.
- Первый расположен в сердечной мышце, потому средства и называются кардиоселективными.
- Второй локализуется в матке, бронхах, сосудах, также и в кардиальных структурах.
По этой причине кардионеселективные препараты без фармацевтической выборочности воздействуют одновременно на все системы организма таким непосредственным путем.
Сказать что одни лучше, а другие хуже невозможно. Все медикаменты имеют собственную сферу применения, потому и оцениваются, исходя из конкретного случая.
Тимолол
Для терапии сердечнососудистых патологий не применяется, что не делает его менее важным средством.
Формально являясь неселективным, медикамент обладает способностью мягко понижать уровень давления, что делает его идеальным средством для терапии ряда форм глаукомы (заболевание глаз, при котором происходит рост тонометрических показателей).
Считается жизненно важным медикаментом, включен в соответствующий перечень. Используется в каплях.
Надолол
Мягкий, кардионеселективный бета-2 адреноблокатор, который применяется для лечения ранних стадий гипертонической болезни, запущенные формы корректирует с трудом, потому практически не назначается ввиду сомнительного действия.
Основная сфера использования Надолола - . Считается довольно старым препаратом, с осторожностью применяется при проблемах с сосудами.

Пропранолол
Обладает выраженным действием. Эффект преимущественно кардиальный.
Медикамент способен снизить частоту ударов сердца, уменьшает сократимость миокарда, быстро воздействует на уровень артериального давления.
Парадоксально, но чтобы применять такое лекарство нужно иметь неплохое здоровье, потому как при выраженной кардиальной недостаточности, склонности к критическому падению уровня АД и коллаптоидным состояниям, медикамент запрещен.

Анаприлин
Широко используется в рамках системной терапии артериальной гипертензии, заболеваний сердца без снижения сократительной способности миокарда.
Широко известен за возможность быстро и эффективно купировать приступы наджелудочковых аритмий, в основном .
Однако может спровоцировать (резкое сужение) сосудов, потому должен применяться с осторожностью.

Внимание:
Вискен
Используется для терапии артериальной гипертензии на ранних стадиях, обладает мягкой фармакологической активностью.
Незначительно снижает частоту сердечных сокращений и насосную функцию миокарда, потому не может применяться в рамках терапии собственно кардиальных расстройств.
Часто провоцирует бронхоспазм, сужение дыхательных путей. Потому почти не назначается пациентам, страдающим пульмонологическими заболеваниями (ХОБЛ, астма и прочие).
Аналог - Пиндолол. Идентичен Вискену, и в том, и в другом случае в составе находится одноименное действующее вещество.

Неселективные бета-адреноблокаторы (сокращенно БАБ) включают массу противопоказаний, несут большую опасность при неправильном использовании.
При этом зачастую обладают выраженным, даже грубым эффектом. Что также требует точного и строгого дозирования медикаментов данной группы.
Кардиоселективные бета-1 адреноблокаторы (2 поколение)
Бета-1 адреноблокаторы целенаправленно воздействуют на одноименные рецепторы в сердце, это делает их медикаментами узкой направленности. Эффективность не страдает, скорее наоборот.
Изначально считаются более безопасными, хотя самостоятельно принимать их все равно нельзя. Особенно в сочетаниях.
Используется в большей мере для купирования острых состояний, сопряженных с нарушением сердечного ритма.
Эффективно устраняет различные отклонения, не только наджелудочкового типа. В ряде случаев используется параллельно с Амиодароном, который считается основным в деле терапии нарушения ЧСС и приналдлежит к другой группе.
Для постоянного применения подходит мало, потому, как сравнительно тяжело переносится, провоцирует «побочки».
Дает быстрый необходимый результат. Полезное действие проявляется спустя час и менее.
Биодоступность также зависит от индивидуальных особенностей организма, текущих функциональных характеристик тела пациента.

Кардиоселективный бета-адреноблокатор для систематического приема. В отличие от Метопролола, начинает работать спустя 12 часов, но и эффект сохраняется дольше.
Медикамент подходит для продолжительного приема, основной результат - нормализация уровней артериального давления и частоты сердечных сокращений. Предотвращение рецидивов аритмии.

Талинолол (Корданум)
Принципиально не отличается от Метопролола. Имеет идентичные показания. Используется в рамках купирования острых состояний.

Список бета-адреноблокаторов неполный, представлены только наиболее распространенные и часто встречающиеся наименования медикаментов. Есть множество аналогов и идентичных препаратов.
Подбор «на глаз» не дает результатов практически никогда, требуется проведение тщательной диагностики.
Но даже в этом случае нет гарантий, что препарат подойдет. Потому настоятельно рекомендуется госпитализация на короткий срок для назначения качественного курса лечения.
Бета-блокаторы последнего поколения
Современные бета-блокаторы последнего, третьего поколения представлены коротким перечнем «Целипрололом» и «Карведилолом».
Они имеют свойства воздействовать как на бета, так и на альфа адренорецепторы, что делает их самыми широкими в плане применения и фармацевтической активности.
Целипролол
Принимают для быстрого снижения артериального давления. Может использоваться на протяжении длительного времени.
Оказывает влияние на характер функциональной активности еще и сердечной мышцы. Назначается пациентам разных возрастных групп.

Карведилол
Поскольку способен блокировать и альфа-рецепторы - эффективно расширяет сосуды.
Применяется не только в рамках терапии заболеваний сердечнососудистой системы, но и в качестве профилактического средства для нормализации коронарного кровотока, что абсолютно необходимо, если речь идет о предотвращении инфаркта.
Дополнительный эффект смешанных бета-блокаторов заключается в способности устранять экстрапирамидные расстройства.
Иногда такое действие используется для коррекции отклонений при приеме нейролептиков. Все же это крайне рискованно, потому широкого использования в качестве медикаментов для замены Циклодола и прочих Карведилол не получил.

Выбор конкретного наименования, группы, должен основываться на результатах диагностики.
Показания
Основания для применения зависят от типа медикамента и конкретного наименования. Если обобщить несколько видов препаратов, выйдет следующая картина.
- Первичная гипертензия. Обуславливается собственно заболеваниями сердца и сосудов, сопровождается стойким постепенным ростом артериального давления. При хронизации расстройство трудно поддается коррекции.
- Вторичная или . Обуславливается нарушением гормонального фона, работы почек. Может протекать доброкачественно, неотличимо от первичной или злокачественно со стремительным скачком артериального давления до критических отметок и сохранением кризового статуса на протяжении неопределенно долгого времени вплоть до деструкции органов-мишеней и летального исхода.
- Аритмии разных типов. В основном наджелудочковые. Для прерывания острого состояния и превенции развития дальнейших повторных эпизодов, рецидивов расстройства.
- . Антианинальный эффект препаратов основан на снижении потребности сердца, его структур в кислороде и питательных веществах. Однако нужно применение сопряжено с определенными рисками, стоит оценить сократительную способность миокарда и склонность к инфаркту.
- в начальных стадиях. Использование обусловлено все тем же антиангинальным действием.
В рамках дополнительного применения, в качестве средств вспомогательного профиля, бета-блокаторы назначаются при феохромоцитоме (опухоли коры надпочечников, синтезирующей норадреналин).
Возможно использование при текущем гипертоническом кризе для нормализации ритма сердца, расширения сосудов (вазодилатационный эффект присущ в основном смешанных бета-блокаторам. Вроде Карвиделола, которые влияют еще и на альфа-рецепторы).
Противопоказания
Ни в коем случае медикаменты указанной фармацевтической группы не используются при наличии хотя бы одного основания из представленных ниже:
- Выраженная артериальная гипотензия.
- Брадикардия. Падение частоты сердечных сокращений до уровня 50 ударов в минуту и менее.
- Инфаркт миокарда. Потому как бета-блокаторы имеют свойство ослаблять сократительную способность, что в данном случае недопустимо и смертельно опасно.
- , дефекты проводящей системы сердца, нарушение движения импульса по пучку Гиса.
- до коррекции состояния.
Относительные противопоказания требуют учета. В некоторых случаях препараты могут назначаться, но осторожно:
- Бронхиальная астма, выраженная дыхательная недостаточность.
- Феохромоцитома без одновременного применения альфа-адреноблокаторов.
- Хроническая обструктивная болезнь легких.
- Текущий прием антипсихотических препаратов (нейролептиков). Не всегда.
Что касается беременности, грудного вскармливания, применение не рекомендуется. Разве что в крайних случаях, когда потенциальная польза превышает возможный ущерб. Чаще всего это опасные состояния, способные навредить здоровью или даже унести жизнь пациентки.
Побочные эффекты
Нежелательных явлений масса. Но они проявляются не всегда и далеко не в равной мере. Некоторые препараты переносятся легче, другие куда тяжелее.
Среди обобщенного перечня можно назвать такие нарушения:
- Сухость глаз.
- Слабость
- Сонливость.
- Головная боль.
- Снижение ориентации в пространстве.
- Тремор, дрожание конечностей.
- Бронхоспазм.
- Диспепсические явления. Отрыжка, изжога, послабление стула, тошнота, рвота.
- Гипергидроз. Повышенное потоотделение.
- Кожный зуд, сыпь, крапивница.
- , падение артериального давления, сердечная недостаточность и прочие кардиальные явлений, потенциально опасные для жизни.
- Есть побочные эффекты и со стороны лабораторных показателей крови, но обнаружить из собственными силами невозможно.
Список препаратов бета-блокаторов насчитывает не один десяток наименований, принципиальная разница между ними заметна не всегда.
В любом случае, необходима консультация кардиолога для подбора подходящего терапевтического курса. Самостоятельно можно навредить и сделать только хуже.
Артериальная гипертония требует обязательного лечения с помощью медикаментов. Постоянно разрабатываются новые препараты, чтобы привести давление в норму и предупредить опасные последствия, такие как инсульт и инфаркт. Рассмотрим подробнее, что такое альфа и бета-адреноблокаторы – список препаратов, показания и противопоказания к применению.
Адренолитики – это препараты, которые объединены одним фармакологическим воздействием – возможностью нейтрализации адреналиновых рецепторов сердца и сосудов. Они выключают рецепторы, реагирующие в обычном состоянии на норадреналин и адреналин. Эффекты адренолитиков являются противоположными с норадреналином и адреналином и характеризуются снижением давления, расширением сосудов и сужением просвета бронхов, уменьшением глюкозы в крови. Препараты оказывают воздействие на рецепторы, локализующиеся в сердце и стенках сосудов.
Препараты альфа-адреноблокаторы оказывают расширяющее воздействие на сосуды органов, в особенности на кожу, слизистые, почки и кишечник. За счет этого происходит антигипертензивный эффект, уменьшение периферического сопротивления сосудов, улучшение кровотока и кровоснабжения периферических тканей.
Рассмотрим, что такое бета-блокаторы. Это группа препаратов, связывающаяся с бета-адренорецепторами и блокирующая воздействие на них катехоламинов (норадреналина и адреналина). Они считаются основными лекарственными средствами при терапии эссенциальной артериальной гипертонии и увеличенного давления. Применяют их для этой цели с 60-х годов 20 века.
Механизм действия выражен в возможности блокировать бета адренорецепторы сердца и остальных тканей. При этом возникают следующие эффекты:

Бета-блокаторы обладают не только гипотензивным действием, но и рядом других свойств:
- Антиаритмическая активность, обусловленная угнетением воздействия катехоламинов, уменьшением скорости импульсов в области предсердно-желудочковой перегородки и замедлением синусового ритма;
- Антиангинальная активность. Блокируются бета-1 адренергические рецепторы сосудов и миокарда. Из-за этого снижается ЧСС, сократительная способность миокарда, АД, растет продолжительность диастолы, коронарный кровоток становится лучше. В общем, уменьшается потребность сердца в кислороде, увеличивается толерантность к нагрузкам физического характера, происходит сокращение периодов ишемии, уменьшается частота ангинозных приступов у пациентов с постинфарктной стенокардией и стенокардией напряжения;
- Антиагрегантная способность. Замедляется агрегация тромбоцитов, стимулируется синтез простациклина, вязкость крови уменьшается;
- Антиоксидантная активность. Происходит ингибирование свободных жирных кислот, которые вызваны катехоламинами. Снижается потребность в получении кислорода с целью дальнейшего обмена веществ;
- Снижается венозный приток крови к сердцу, объем циркулирующей плазмы;
- Уменьшается секреция инсулина вследствие угнетения гликогенолиза;
- Происходит седативное воздействие, растет сократительная способность матки при беременности.
Показания к приему
Альфа-1-блокаторы прописывают при следующих патологиях:

Альфа-1,2-блокаторы применяют при следующих состояниях:
- патология мозгового кровообращения;
- мигрень;
- слабоумие, которое обусловлено сосудистым компонентом;
- патология периферического кровообращения;
- проблемы с мочеиспусканием вследствие нейрогенного мочевого пузыря;
- диабетическая ангиопатия;
- дистрофические болезни роговицы глаза;
- вертиго и патологии функционирования вестибулярного аппарата, связанные с сосудистым фактором;
- нейропатия зрительного нерва, связанная с ишемией;
- гипертрофия предстательной железы.
Важно: Альфа-2-адреноблокаторы выписывают только при терапии импотенции у представителей мужского пола.
Неселективные бета-1,2-блокаторы используют при лечении следующих патологий:
- артериальная ;
- увеличение внутриглазного давления;
- мигрень (профилактические цели);
- гипертрофическая кардиомиопатия;
- инфаркт;
- синусовая тахикардия;
- тремор;
- бигеминия, наджелудочковая и желудочковая аритмия, тригеминия (профилактические цели);
- стенокардия напряжения;
- пролапс митрального клапана.
Селективные бета-1-блокаторы также носят название кардиоселективные из-за их воздействия на сердце и меньше на показатели артериального давления и на сосуды. Их выписывают в следующих состояниях:

Альфа-бета-адреноблокаторы выписывают в следующих случаях:
- аритмия;
- стабильная стенокардия;
- ХСН (комбинированное лечение);
- повышенное артериальное давление;
- глаукома (капли для глаз);
- гипертонический криз.
Классификация препаратов
В стенках сосудов находится четыре вида адренорецепторов (альфа 1 и 2, бета 1 и 2). Лекарственные средства из группы адреноблокаторов могут блокировать разные типы рецепторов (к примеру, только бета-1-адренорецепторы). Препараты разделяются на группы в зависимости от выключения определенных видов этих рецепторов:
Альфа-блокаторы:
- альфа-1-адреноблокаторы (силодозин, теразозин, празозин, альфузозин, урапидил, тамсулозин, доксазозин);
- альфа-2-блокаторы (йохимбин);
- альфа-1, 2-блокаторы (дигидроэрготамин, дигидроэрготоксин, фентоламин, ницерголин, дигидроэргокристин, пророксан, альфа-дигидроэргокриптин).
Бета-адреноблокаторы подразделяются на следующие группы:
- неселективные адреноблокаторы (тимолол, метипранолол, соталол, пиндолол, надолол, бопиндолол, окспренолол, пропранолол);
- селективные (кардиоселективные) адреноблокаторы (ацебутолол, эсмолол, небиволол, бисопролол, бетаксолол, атенолол, талинолол, эсатенолол, целипролол, метопролол).
Перечень альфа-бета-адреноблокаторов (в них входит альфа и бета-адренорецепторы одновременно):
- лабеталол;
- проксодолол;
- карведилол.
Обратите внимание: В классификации приведены наименования активных веществ, которые входят в состав лекарств в определенной группе блокаторов.
Бета-адреноблокаторы также бывают с внутренней симпатомиметической активностью и без нее. Эта классификация считается вспомогательной, так как ею пользуются специалисты, чтобы выбрать необходимое лекарственное средство.
Перечень препаратов
Распространенные названия альфа-1-адреноблокаторов:
- Альфузозин;
- Дальфаз;
- Артезин;
- Зоксон;
- Урокард;
- Празозин;
- Урорек;
- Миктосин;
- Тамсулозин;
- Корнам;
- Эбрантил.
Альфа-2-адреноблокаторы:
- Йохимбин;
- Йохимбин гидрохлорид.
Альфа-1,2-адреноблокаторы:
- Редергин;
- Дитамин;
- Ницерголин;
- Пирроксан;
- Фентоламин.
- Атенол;
- Атенова;
- Атенолан;
- Бетакард;
- Тенормин;
- Сектрал;
- Бетофтан;
- Ксонеф;
- Оптибетол;
- Бисогамма;
- Бисопролол;
- Конкор;
- Тирез;
- Беталок;
- Сердол;
- Бинелол;
- Корданум;
- Бревиблок.
Неселективные бета-адреноблокаторы:
- Сандонорм;
- Тримепранол;
- Вискен;
- Индерал;
- Обзидан;
- Дароб;
- Соталол;
- Глаумол;
- Тимол;
- Тимоптик.
Альфа-бета-адреноблокаторы:
- Проксодолол;
- Альбетор;
- Багодилол;
- Карвенал;
- Кредекс;
- Лабетол;
- Абетол.
Побочные эффекты
Общие побочные эффекты от приема адреноблокаторов:

Побочные эффекты от приема альфа-1-блокаторов:
- отечность;
- сильное снижение давления;
- аритмия и тахикардия;
- одышка;
- насморк;
- сухость слизистой рта;
- болевые ощущения в области груди;
- снижение либидо;
- боль при эрекции;
- недержание мочи.
Побочные эффекты при употреблении блокаторов альфа-2 рецепторов:
- увеличение давления;
- тревожность, чрезмерная возбудимость, раздражительность и двигательная активность;
- тремор;
- снижение частоты мочеиспускания и объема жидкости.
Побочные эффекты от альфа-1 и -2-адреноблокаторов:
- снижение аппетита;
- проблемы со сном;
- чрезмерная потливость;
- похолодание рук и ног;
- увеличение кислотности в желудке.
Общие побочные эффекты бета-адреноблокаторов:

Неселективные бета-блокаторы могут привести к следующим состояниям:
- патологии зрения (затуманенность, чувство, что в глаз попало инородное тело, слезливость, раздвоенность, жжение);
- ишемия сердца;
- колит;
- кашель с возможными приступами удушья;
- резкое снижение давления;
- импотенция;
- обморок;
- насморк;
- увеличение в крови мочевой кислоты, калия и триглицеридов.
Альфа-бета-блокаторы имеют следующие побочные эффекты:
- уменьшение в крови тромбоцитов и лейкоцитов;
- образование крови в моче;
- увеличение холестерина, сахара и билирубина;
- патологии проводимости импульсов сердца, иногда доходит до блокады;
- ухудшенное периферическое кровообращение.
Взаимодействие с другими препаратами
Благоприятная совместимость с альфа-блокаторами у следующих препаратов:

Благоприятное сочетание бета-блокаторов с другими препаратами:
- Удачно сочетание с нитратами, особенно если пациент страдает не только от гипертонии, но и от ишемического заболевания сердца. Происходит усиление гипотензивного эффекта, брадикардия нивелируется тахикардией, которую вызывают нитраты.
- Сочетание с диуретиками. Воздействие мочегонных увеличивается и удлиняется из-за угнетения бета-блокаторами высвобождения ренина из области почек.
- Ингибиторы АПФ и блокаторы ангиотензинных рецепторов. Если имеются устойчивые к воздействию препаратов аритмии, можно осторожно совмещать прием с хинидином и новокаинамидом.
- Блокаторы кальциевых каналов группы дигидропиридинов (кордафен, никирдипин, фенигидин). Сочетать можно с осторожностью и в небольших дозировках.
Опасные сочетания:
- Блокаторы кальциевых каналов, которые относятся к группе верапамила (изоптин, галлопамил, финоптин). Снижается частота и сила сердечных сокращений, атриовентрикулярная проводимость становится хуже, усиливается гипотензия, брадикардия, острая левожелудочковая недостаточность и предсердно-желудочковая блокада.
- Симпатолитики – октадин, резерпин и препараты с ним в составе (раувазан, бринердин, адельфан,раунатин, кристепин, трирезид). Происходит резкое ослабление симпатических влияний на миокард, и могут образоваться связанные с этим осложнения.
- Сердечные гликозиды, прямые М-холиномиметики, антихолинэстеразные препараты и трициклические антидепрессанты. Увеличивается вероятность блокады, брадиаритмии и остановки сердца.
- Антидепрессанты-ингибиторы МАО. Имеется возможность гипертонического криза.
- Типичные и атипичные бета-адреномиметики и антигистаминные. Происходит ослабление этих препаратов при употреблении вместе с бета-блокаторами.
- Инсулин и лекарства, снижающие сахар. Происходит усиление гипокликемического эффекта.
- Салицилаты и бутадиона. Наблюдается ослабление противовоспалительного воздействия;
- Непрямые антикоагулянты. Происходит ослабление антитромботического воздействия.
Противопоказания к приему альфа-1-блокаторов:

Противопоказания к приему альфа-1,2-блокаторов:
- артериальная гипотония;
- острое кровотечение;
- лактация;
- беременность;
- инфаркт миокарда, произошедший меньше трех месяцев назад;
- органические поражения сердца;
- атеросклероз периферических сосудов в тяжелой форме.
Противопоказания альфа-2-адреноблокаторов:
- чрезмерная чувствительность к компонентам лекарства;
- тяжелые патологии функционирования почек или печени;
- скачки АД;
- неконтролируемая гипертензия или гипотония.
Общие противопоказания к приему неселективных и селективных бета-адреноблокаторов:
- чрезмерная чувствительность к компонентам лекарства;
- кардиогенный шок;
- синоатриальная блокада;
- слабость синусового узла;
- гипотония (АД меньше 100 мм);
- острая сердечная недостаточность;
- атриовентрикулярная блокада второй или третьей степени;
- брадикардия (пульс меньше 55 уд. /мин.);
- ХСН в стадии декомпенсации;
Противопоказания к приему неселективных бета-блокаторов:
- бронхиальная астма;
- облетирирующие болезни сосудов;
- стенокардия Принцметала.
Селективные бета-адреноблокаторы:
- лактация;
- беременность;
- патология периферического кровообращения.
Рассмотренные препараты гипертоникам следует применять строго по инструкции и в дозе, которую назначил врач. Самолечение может быть опасно. При первых появлениях побочных эффектов нужно незамедлительно обращаться в медицинское учреждение.
Остались вопросы? Задавайте их в комментариях! На них ответит врач-кардиолог .
Традиционно считаются бета-блокаторы.
Эти препараты помогают не только эффективно снижать уровень АД, когда тот достигает повышенных значений, но и способствуют уменьшению ЧСС, причем в достаточной мере.
Что такое бета и альфа-блокаторы
Препараты, которые причислены к категории адреноблокаторов, принято, в свою очередь, классифицировать на несколько подгрупп, и это несмотря на то, что все они могут быть эффективно использованы во время лечения скачков давления.
Альфа-адреноблокаторы – это биохимически активные вещества, которые воздействуют на альфа-рецепторы. Их принимают при гипертонии эссенциальной и симптоматической. Благодаря таблеткам сосуды дилятируются, за счет чего ослабевает их сопротивление в сторону периферии. Благодаря этому эффекту кровоток значительно облегчается, а уровень давления понижается. Помимо этого, альфа-адреноблокаторы приводят к уменьшению количества вредного холестерина и жира в крови.
Бета-адреноблокаторы также классифицируются на две категории:
- Действуют только на рецепторы типа 1 – такие препараты обычно называют селективными.
- ЛС, которые воздействуют на оба вида нервных окончаний – их уже именуют неселективными.
Обратите внимание на то, что адреноблокаторы второго вида нисколько не препятствуют чувствительности рецепторов, через которые те реализуют свой клинический эффект.
Обратите внимание на то, что благодаря способности снижать ЧСС, бета-блокаторы могут быть применены не только для лечения эссенциальной ГБ, но и для устранения проявлений .
Классификация
Исходя из преимущественного действия на бета-1 и бета-2, адренорецепторы, бета-блокаторы классифицируются на:
- кардиоселективные (к таковым относятся Метапролол, Атенолол, Бетаксолол, Небиволол);
- кардионеселективные (бета блокаторы — список препаратов при гипертонии выглядит следующим образом: Пропранолол, Надолол, Тимолол, ).
Есть и другая классификация – по биохимическим особенностям строения молекулы. Исходя из способности растворяться в липидах или воде, представители этой группы ЛС классифицируются на три группы:
- Липофильные бета-адреноблокаторы (Окспренолол, Пропранолол, Алпренолол, Карведилол, Метапролол, Тимолол) – очычно они рекомендуются в низких дозах при печеночной и застойной сердечной недостаточности в запущенных стадиях.
- Гидрофильные бета-адреноблокаторы (среди них отмечены Атенолол, Надолол, Талинолол, Соталол). Используются на менее запущенных стадиях.
- Амфифильные блокаторы (представители — Ацебутолол, Бетаксолол, Пиндолол, Целипролол) – именно эта группа получила наибольшее распространение благодаря своему широкому спектру действия. Амфифильные блокаторы чаще всего используются при ГБ и ИБС, причем в разных вариациях этой патологии.
Это важно!
Многие интересуются относительно того, какие препараты (бета-блокаторы или альфа — адреноблокатор) при гипертонии лучше действуют. Все дело в том, что для купирования гипертензивного синдрома на протяжении длительного периода времени (то есть, для систематического приема) подойдут лучше бета-блокаторы с высокой селективностью, то есть оказывающие в терапевтических дозах эффект избирательно, выборочно (перечень - Бисопролол, Метапролол, Карведилол).
Если же нужен эффект, длительность которого будет проявляться кратко (показание - резистентная ГБ, когда нужно срочно снизить уровень кровяного давления, во избежание сердечно-сосудистой катастрофы), то можно и назначить альфа-блокаторы, механизм действия которых все-таки отличен от БАБ.
Кардиоселективные бета-адреноблокаторы
Кардиоселективные бета-блокаторы в терапевтических дозах проявляют биохимическую активность преимущественно в отношении бета-1-адренорецепторов. Немаловажным моментом является то, что с увеличением дозировки бета-блокаторов заметно снижается их специфичность, и тогда даже наиболее высокоселективный препарат блокирует оба рецептора. Очень важно понимать то, что селективные и неселективные бета-блокаторы понижают уровень АД примерно одинаково, однако у кардиоселективных бета-блокаторов существенно меньше побочных эффектов, их проще сочетать при наличии сопутствующих патологий. К типичным высококардиоселективным препаратам относятся Метопролол (торговое название — ), а также Атенолол и Бисопролол. Некоторые β-адреноблокаторы, среди них -Карведилол, блокируют не только β1 и β2-адренорецепторы, но и альфа-адренорецепторы, что в ряде случаев склоняет в их сторону выбор клинициста.

Внутренняя симпатомиметическая активность
Некоторые бета-адреноблокаторы обладают внутренней симпатомиметической активностью, что также имеет большое значение. К таким препаратам относятся Пиндолол и Ацебутол. Эти вещества или практически не снижают, или понижают, но не особо, показатель ЧСС в покое, однако многократно блокируют увеличение ЧСС при возникающей физической нагрузке или действии бета-адреномиметиков.
Препараты, обладающей в той или иной мере внутренней симпатомиметической активностью, однозначно показаны при брадикардии разной степени выраженности.
Следует также отметить, что область использования бета-адреноблокаторов с ВСМА в кардиологической практике достаточно сузилась. Эти препараты приобретают свою актуальность, как правило, для лечения неосложненных форм АГ (сюда относится даже АГ при беременности — Окспренолол и Пиндолол).
У пациентов со стенокардией использование данной подгруппы в значительной мере ограничено, т.к. они менее эффективны (относительно β-адреноблокаторов без ВСМА) в плане оказания отрицательного хронотропного и батмотропного эффектов.
Бета-блокаторы с ВСМА не следует применять у пациентов с острым коронарным синдромом (сокращенно ОКС) и у постинфарктных больных по причине высокого риска увеличения частоты кардиогенных осложнений и летальности в сравнении с бета-адреноблокаторами без ВСМА. Препараты с ВСМА не имеют актуальности в лечении лиц с сердечной недостаточностью.
Липофильные препараты
Все липофильные бета-блокаторы однозначно не стоит употреблять при беременности – данная особенность продиктована тем, что они в большой степени проникают через плацентарный барьер, и уже через некоторое время после приема начинают оказывать нежелательное воздействие на плод. Соответственно, с учетом того, что бета-блокаторы и так могут быть применены у беременных, только если риск в разы ниже, чем ожидаемая польза, рассматриваемая категория ЛС к назначению вообще не допускается.
Гидрофильные лекарства
Одним из самых главных свойств гидрофильных препаратов является их более продолжительный период полувыведения (например, Атенолол выводится из организма в течение 8-10 часов), что позволяет их назначать 2 раза в день.
Но здесь есть еще одна особенность - с учетом того, что основная нагрузка при выведении ложится на почки, нетрудно догадаться, что людям, у которых в ходе стабильного повышения давления был поражен этот орган, не стоит принимать препараты из данной группы.
Бета-блокаторы последнего поколения
Группа бета-адреноблокаторов в настоящее время включает уже более 30 наименований. Необходимость включения их в программу лечения сердечно-сосудистых заболеваний (сокращенно — ССЗ) очевидна и подтверждается данными статистики. За последние 50 лет кардиологической клинической практики бета-адреноблокаторы заняли уверенные позиции в проведении профилактики осложнений и в фармакотерапии различных форм и стадий АГ, ИБС, ХСН, метаболическом синдроме (МС), а также при различных по происхождению формах тахиаритмий как вентрикулярных, так и суправентрикулярных.

Согласно требованиям общепринятых стандартов, во всех неосложненных случаях медикаментозное лечение АГ стартует с бета-адреноблокаторов и иАПФ, многократно снижающих риск развития ОИМ и прочих сердечно-сосудистых катастроф различного генеза.
Негласно, есть мнение, что наилучшими бета-блокаторами сегодня являются такие препараты, как Бисопролол, Карведилол; Метопролола сукцинат и Небиволол.
Учтите, что назначать бета-блокатор имеет право только лечащий врач.
Причем в любом случае рекомендуется выбирать лекарства только нового поколения. Все специалисты сходятся в том, что они вызывают минимум побочных эффектов и помогают справиться с поставленной задачей, ни в коем случае не приводя к ухудшению качества жизни.
Применение при заболеваниях сердечно-сосудистой системы
Препараты из этой группы активно используются при лечении как , так и симптоматической АГ, а также тахикардии, загрудинных болях и даже фибрилляции предсердий. Но прежде чем принимать, следует обратить на некоторые достаточно неоднозначные качества этих лекарственных средств:
- Бета-блокаторы (сокращенно БАБ) в значительной мере угнетают способность синусового узла генерировать импульсы, приводящие к повышению ЧСС, тем самым вызывают синусовую брадикардию – замедление пульса до значений ниже 50 в мин. Этот побочный эффект менее выражен у БАБ, обладающей внутренней симпатомиметической активностью.
- Обратите обязательно внимание на то, что препараты этой группы с высокой долей вероятности могут приводить к атриовентрикулярной блокаде разной степени. Помимо этого, они существенно снижают и силу сердечных сокращений - то есть, оказывают и отрицательный батмотропный эффект. Последний менее выражен у БАБ с вазодилатирующими свойствами.
- БАБ понижают уровень АД. Медикаменты этой группы становятся причиной возникновения самого настоящего спазма периферических сосудов. Из-за этого может появиться похолодание конечностей, в случае наличия синдрома Рейно отмечается его отрицательная динамика. Приведенных побочных эффектов практически лишены препараты с вазодилатирующими свойствами.
- БАБ в значительной мере уменьшают почечный кровоток (за исключением Надолола). Из-за снижения качества периферического кровообращения при лечении этими препаратами изредка возникает выраженная общая слабость.
Стенокардия напряжения
В большинстве случаев БАБ являются препаратом выбора лечения грудной жабы и кардиалгических приступов. Учтите, что в отличие от нитратов, эти ЛС совершенно не вызывают толерантности при пролонгированном их использовании. БАБ способны в значительной мере накапливаться в организме, что позволяет через некоторое время несколько снизить дозировку препарата. Кроме того, эти средства прекрасно защищают сам миокард, оптимизируя прогноз за счет снижения риска манифеста рецидива ОИМ.
Антиангинальная активность всех БАБ сравнительно одинакова. Их выбор основывается на следующих преимуществах, каждое из которых имеет очень большое значение:
- длительность эффекта;
- отсутствие (в случае грамотного применения) выраженных побочных эффектов;
- относительно низкая стоимость;
- возможность комбинирования с другими ЛС.
Стартует курс терапии со сравнительно небольшой дозы, и до эффективной ее увеличивают постепенно. Дозировка подбирается так, чтобы ЧСС в покое была не ниже 50 в мин., а уровень САД не опускался менее 100 мм рт. ст. После наступления ожидаемого терапевтического эффекта (прекращение возникновения приступов загрудинной боли, нормализация переносимости хотя бы средней физической нагрузки) дозу на протяжении определенного периода времени снижают до минимально эффективной.
Положительный эффект от БАБ особенно заметен в том случае, если стенокардия напряжения комбинируется с синусовой тахикардией, симптоматической АГ, глаукомой (повышением ), запорами и гастроэзофагеальным рефлюксом.
Инфаркт миокарда
Препараты из фармакологической группы БАБ при ОИМ приносят двойную пользу. Их введение в/в в первые часы с момента манифестации ОИМ снижает потребность сердечной мышцы в кислороде и улучшает его доставку, значительно уменьшает боль, способствует демаркации некротической области и снижает риск возникновения желудочных аритмий, представляющих непосредственную опасность для жизни человека.

Продолжительный прием БАБ снижает риск рецидива инфаркта. Уже научно доказано, что в/в введение БАБ с последующим переходом на «таблетку» значительно снижает летальность, риск остановки кровообращения и рецидивов сердечно-сосудистых катастроф без смертельного исхода на 15%. В том случае, если в ургентной ситуации проводится ранний тромболизис, БАБ не дают снижения летальности, но существенно уменьшают риск развития стенокардии напряжения.
Касательно формирования демаркационной зоны некроза в сердечной мышце - наиболее выраженный эффект оказывают БАБ, не обладающие внутренней симпатомиметической активностью. Соответственно, будет предпочтительнее использовать кардиоселективные средства. Особенно они эффективны при комбинации инфаркта миокарда с АГ, синусовой тахикардией, постинфарктной стенокардией и тахисистолической формой ФП. БАБ можно назначать тотчас же при госпитализации больного при условии отсутствия абсолютных противопоказаний. Если же не будет отмечено нежелательных побочных эффектов, лечение этими же медикаментами продолжается не менее года спустя перенесенного ОИМ.
Хроническая сердечная недостаточность
Бета-блокаторы обладают разнонаправленным действием, что и делает их одними из препаратов выбора в рассматриваемой ситуации. Ниже будут приведены те из них, которые имеют наибольшее значение при купировании ХСН:
- Эти лекарственные средства многократно улучшают насосную функцию сердца.
- Бета-блокаторы неплохо снижают прямой токсический эффект норадреналина.
- БАБ сильно снижают ЧСС, параллельно с этим приводя к пролонгации диастолы.
- Они оказывают значимый антиаритмический эффект.
- ЛС способны предотвращать ремоделирование и диастолическую дисфункцию левого желудочка.
Особое значение возымела терапия БАБ после того, как общепринятой теорией, объясняющей манифест ХСН, стала нейрогормональная теория, согласно которой неконтролируемое повышение активности нейрогормонов становится причиной прогрессирования заболевания, причем ведущая роль в этом отводится норадреналину. Соответственно, бета-блокаторы (понятное дело, что только не обладающие симпатической активностью), блокируя эффект этого вещества, предотвращают развитие или прогрессирование ХСН.
Гипертоническая болезнь
Бета-блокаторы уже очень давно и успешно используются при терапии гипертонической болезни. Они блокируют нежелательное влияние симпатической нервной системы на сердце, что многократно облегчает его работу, одновременно с этим снижая его потребность в крови и кислороде. Соответственно, результатом этого становится уменьшение нагрузки на сердце, а это, в свою очередь, приводит к снижению цифр АД.
Назначенные блокаторы помогают гипертоникам контролировать ЧСС и используются при лечении аритмии. Очень важно при выборе подходящего бета-блокатора учитывать особенности препаратов из разных групп. Помимо этого, следует принимать во внимание различные побочные эффекты.
Так что в том случае, если врач будет придерживаться индивидуального подхода к каждому больному, то даже на одних бета-блокаторах он сможет достичь значительных клинических результатов.
Нарушения сердечного ритма
С учетом того, что снижение силы сердечных сокращений значительно уменьшает потребность миокарда в кислороде, БАБ с успехом применяются при следующих нарушениях сердечного ритма:

- фибрилляция и трепетание предсердий,
- суправентрикулярные аритмии,
- плохо переносимая синусовая тахикардия,
- Применяются препараты из этой фармакологической группы и при желудочковых нарушениях ритма, но здесь уже их эффективность будет менее выражена,
- БАБ в комбинации с препаратами калия успешно используется для лечения различных аритмий, которые были спровоцированы гликозидной интоксикацией.
Побочные эффекты
Определенная часть побочных эффектов візвана чрезмерным действием БАБ на сердечно-сосудистую систему, а именно:
- резкая брадикардия (при которой показатель ЧСС опускается ниже 45 в мин.);
- атриовентрикулярные блокады;
- артериальная гипотония (с падением уровня САД ниже 90-100 мм рт. ст.), обратите внимание на то, что подобного рода эффекты развиваются обычно при внутривенном введении бета-адреноблокаторов;
- повышение интенсивности признаков ХСН;
- снижение интенсивности кровообращения в ногах при условии уменьшения сердечного выброса - подобного рода проблема обычно возникает у пожилых людей с или манифестирующим эндартериитом.
Есть еще одна очень интересная особенность действия этих препаратов - например, в том случае, если же у пациента имеется феохромоцитома (доброкачественная опухоль надпочечников), то бета-блокаторы могут привести к повышению цифр АД за счет стимуляции α1-адренорецепторов и спазма сосудов гематомикроциркуляторного русла. Все остальные нежелательные побочные эффекты, так или иначе, связанные с приемом бета-блокаторов, являются не чем иным, как проявлением индивидуальной непереносимости.
Синдром отмены
Если принимать бета-блокаторы на протяжении длительного периода времени (имеется в виду несколько месяцев или даже недель), а потом внезапно прекратить осуществление приема, возникает синдром отмены. Его показателями будут следующие симптомы: сердцебиение, беспокойство, многократно учащаются приступы стенокардии, возникновение патологических признаков на ЭКГ, а также не исключается вероятность развития ОИМ и даже внезапная смерть.
Манифест синдрома отмены можно объяснить тем, что за время приема организм уже адаптируется к сниженному влиянию норадреналина - а этот эффект реализуется за счет повышения количества адренорецепторов в органах и тканях. С учетом того, что БАБ замедляют процесс трансформации гормона щитовидной железы тироксина (T4) в гормон трийодтиронин (T3), то некоторые проявления синдрома отмены (беспокойство, дрожание, сердцебиение), особенно ярко выраженные после отмены Пропранолола, могут быть обусловлены избытком гормонов щитовидной железы.
Для осуществления профилактических мер синдрома отмены следует отказываться от них постепенно, в течение 14 дней - но этот принцип актуален только при условии перорального приема препаратов.
Последние материалы сайта
Наследственные

«Прекрасный фонтан» на центральной площади Нюрнберга
Фотографии Антона Дергачева (кроме первой), комментарий Владимира Дергачева Идеальная супружеская пара на лебедях, которая вот-вот поцелуются. Фонтан «Супружеская или Брачная карусель» создан по мотивам немецкого средневекового поэта и композитора Ганс
Симптомы

Карта-схема комплексного обследования
Логопедическое обследование детей с церебральным параличом Логопедическое обследование детей, страдающих церебральным параличом, строится на общем системном подходе, который опирается на представление о речи как о сложной функциональной системе, структ
Методы диагностики

Пять компотов из вишни на зиму
Александр Гущин За вкус не ручаюсь, а горячо будет:) Содержание Яркая, красивая ягода вишня содержит в себе огромное количество полезных микроэлементов и витаминов. Ее универсальность в кулинарии позволяет приготовить массу хороших, вкусных, уникаль
Болевые синдромы

Готовим изумительную пшенную кашу на молоке в мультиварке редмонд Как сварить пшенную кашу скороварке
Ни одна кастрюля в мире не сварит пшенную кашу на молоке так вкусно, как это сделает мультиварка. И ни одна плита не справится с ее приготовлением так быстро, как мультиварка-скороварка. Простой и здоровый завтрак – сладкая пшенная каша на молоке, сдобрен
Синдромы

Рыцарь монет таро значение в отношениях
Название: Рыцарь пентаклей, Рыцарь денариев, Рыцарь монет, Воин монет, Рыцарь бубен, Путешественник, Завоеватель Дел, Всадник, Кавалер, Полезный человек, Повелитель Земель Диких и Плодородных. Значение по Папюсу: Выгода, Прибыль, Польза, Интерес. Важное
Методы лечения

Гороскоп на август телец девушка
Томный август у многих Тельцов станет благоприятным временем для развития личных отношений. В этот период у представителей данного знака Зодиака возникает возможность использовать на полную катушку свое природное обаяние для успеха в сердечных делах. Чтоб
